La transfusion sanguine, bien que courante, demeure un acte complexe, qui implique des défis et une responsabilité majeure pour les infirmier(e)s. La gestion efficace des réactions liées à la transfusion sanguine est un aspect primordial des soins infirmiers. Elle nécessite une surveillance rigoureuse, une connaissance et une compréhension approfondies des protocoles de sécurité.
Si la plupart des transfusions se passent bien, certaines sont liées à des signes cliniques ou biologiques inattendus et indésirables. Ce sont le plus souvent des signes cliniques qui alertent l’infirmier(e), tels que la survenue de fièvre, frissons, signes cutanés ou pulmonaires, et bien d’autres signes encore. Ils peuvent être les marqueurs de situations mineures comme d’urgences médicales graves. Ces “réactions” transfusionnelles prennent le nom d’effet indésirable receveur (EIR).
Les rapports annuels de l’ANSM sur l’hémovigilance, disponibles gratuitement chaque année, fournissent des analyses sur la sécurité transfusionnelle, y compris sur les effets indésirables receveur qui se manifestent à différents moments après une transfusion. Ces rapports éclairent les pratiques et les mesures préventives nécessaires pour améliorer la sécurité des patients.
Dans cet article, vous découvrirez les éventuels effets indésirables lors de transfusions, leurs causes, leurs délais d’apparition, les signes/symptômes à surveiller, et surtout la conduite à adopter.
Les effets indésirables receveur (EIR) après une transfusion sanguine
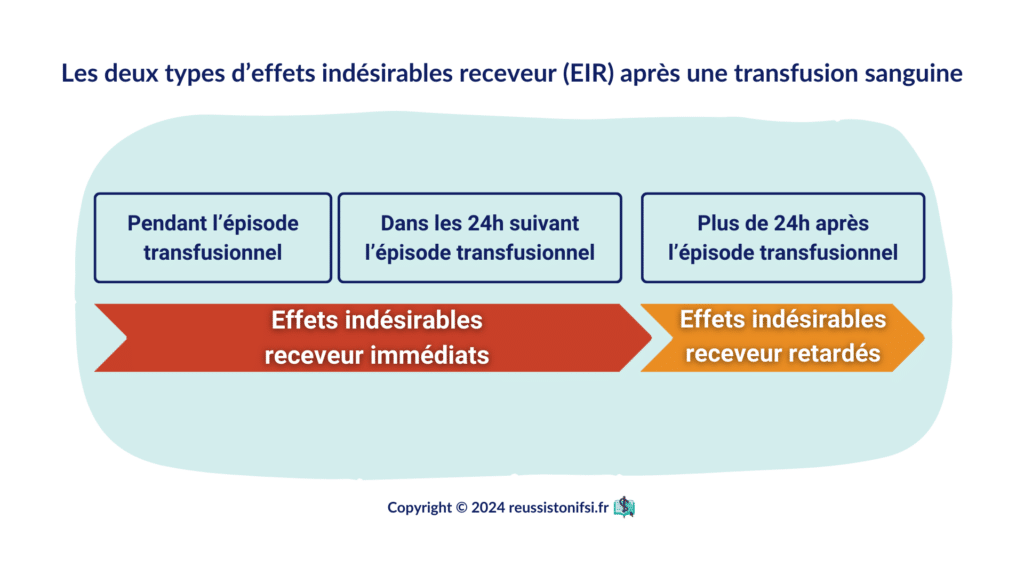
Les effets indésirables receveur (EIR) peuvent être immédiats ou retardés. Ils se manifestent majoritairement durant la transfusion, avec une distinction dans leur fréquence et leur potentiel de dangerosité : 1
- Dans les 15 premières minutes, ils sont rares, mais peuvent être sévères.
- Pendant la transfusion, dans la majorité des cas.
- Jusqu’à 6 heures après la transfusion. Bien que moins courants, certains EIR peuvent encore être associés à la transfusion.
- Entre 6 et 24 heures après la transfusion, les cas sont encore plus rares.
L’apparition d’un effet indésirable exige une réaction immédiate de la part du personnel soignant.
Les protocoles d’urgence établis par l’établissement de santé doivent être mis en œuvre sans délai, en collaboration étroite avec l’équipe d’hémovigilance pour assurer un suivi adapté. Cette vigilance proactive est la clé de la gestion des risques liés aux transfusions.
Complications immédiates lors de la transfusion et conduites à tenir
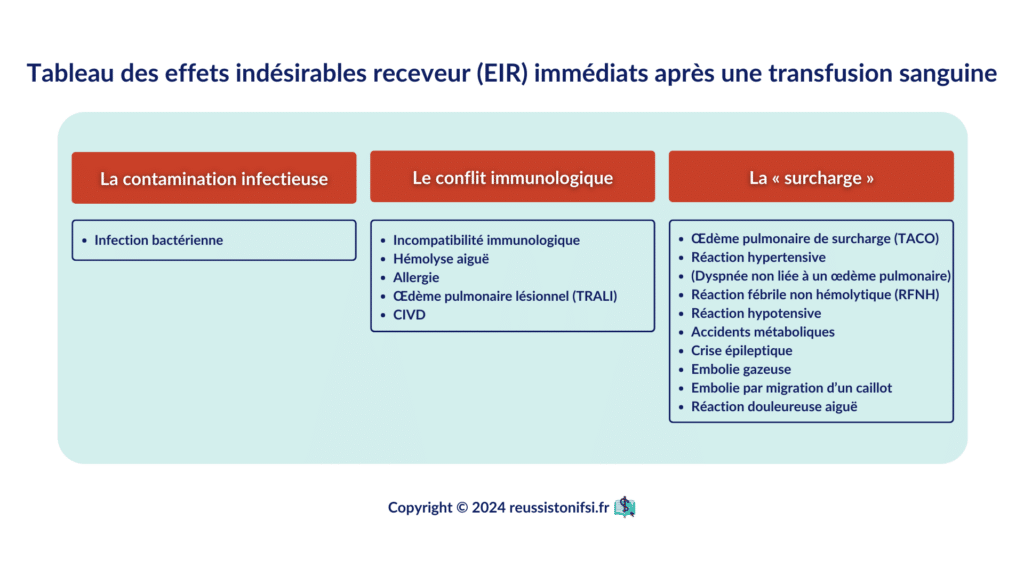
Les effets indésirables immédiats, survenant lors de la transfusion ou peu après, requièrent une grande vigilance et une action infirmière immédiate pour prévenir les complications graves. Nous explorerons la définition, l’étiologie, les signes et les symptômes, ainsi que les protocoles d’action par effet indésirable, pour que vous puissiez gérer efficacement ces situations complexes et urgentes.
Veillez, avant tout, à suivre le protocole interne de votre établissement.
Ce schéma présente une classification des effets indésirables receveurs (EIR) de la transfusion sanguine, répartis selon leur nature et le moment de leur survenue, pour illustrer comment la chronologie des réactions transfusionnelles est expliquée par la physiopathologie.1
Afin de garantir une lecture plus fluide et pour votre confort visuel, nous avons choisi de ne pas surcharger le texte avec des références détaillées. La partie suivante a donc été élaborée en s’appuyant sur les sources suivantes : 2.4.5.6.7
Réactions allergiques – choc anaphylactique
Définition
Une réaction allergique en contexte de transfusion sanguine se caractérise par une réaction immunitaire impliquant le receveur.
Étiologie
Les réactions allergiques liées à la transfusion sanguine peuvent être complexes et varient selon la nature de l’interaction entre le sang transfusé et le receveur. Ces réactions sont généralement divisées en deux catégories principales en fonction de leur origine :
1. Réactions dues à la réponse du receveur : dans certains cas, le système immunitaire du receveur identifie les composants présents dans le sang transfusé, comme les protéines, comme étant étrangers et réagit contre eux. Cela peut entraîner une réaction allergique.
2. Réactions dues aux composants du donneur : inversement, il arrive que des anticorps présents dans le sang du donneur réagissent avec des antigènes du receveur. Cela peut également déclencher une réaction allergique.
En raison du manque d’exploration approfondie de chaque événement indésirable receveur (EIR), sauf dans les cas les plus graves, il est souvent difficile de déterminer précisément le mécanisme à l’origine d’une réaction allergique spécifique. De plus, bien qu’il soit compliqué de quantifier exactement la fréquence de chacun de ces mécanismes, il est largement admis que la première catégorie, celle des réactions déclenchées par la réponse du receveur au sang transfusé, est la plus courante.
Symptômes
Les réactions allergiques liées à la transfusion de produits sanguins labiles (PSL) peuvent se manifester par une gamme variée de symptômes, qui apparaissent pendant la transfusion, mais peuvent également survenir dans les heures qui suivent.
Ces symptômes peuvent être classés en deux catégories principales en fonction de leur sévérité et de l’urgence de la réponse médicale requise :
Le choc anaphylactique est une réaction sévère et potentiellement fatale, qui nécessite une intervention médicale immédiate. Les signes de choc anaphylactique sont majeurs et surviennent typiquement dans les 15 premières minutes suivant le début de la transfusion. Sans traitement rapide, notamment une injection d’adrénaline, cette réaction peut être fatale. Les symptômes incluent :
- Une hypotension.
- Un œdème de Quincke.
- Une détresse respiratoire marquée.
- Un dysfonctionnement de la fréquence cardiaque.
- Un érythème généralisé, une urticaire sur une grande surface du corps.
Les réactions allergiques non anaphylactiques incluent principalement des symptômes moins sévères et non menaçants pour la vie, tels que :
- Urticaire, érythème, prurit, œdèmes locaux.
- Bronchospasme léger, dyspnée.
- Un œdème de Quincke.
Conduite à tenir
- Arrêter la transfusion.
- Alerter le médecin.
- Entretenir la voie d’abord au moyen d’un soluté physiologique jusqu’à la décision du médecin de débrancher.
- Mesurer les paramètres vitaux régulièrement.
- Si la réaction est sévère, effectuer un prélèvement de tubes pour dosages d’histamine et de tryptase dès que possible.
- Suivre les instructions médicales pour la prise en charge : la gestion de l’EIR peut inclure l’administration d’antipyrétiques, d’antihistaminiques, ou d’autres traitements spécifiques, toujours sur prescription médicale. (source)
- Conserver le produit sanguin labile (PSL) et le contrôle ultime pré-transfusionnel (CUPT).
- Débrancher le PSL selon la technique des doubles nœuds quand le médecin donnera son accord.
- Renvoyer les PSL utilisés et les CUPT à l’Établissement Français du Sang (EFS), une fois l’autorisation médicale obtenue.7
- Signaler l’EIR à l’EFS et au correspondant hémovigilance de votre établissement.
Réaction fébrile non hémolytique
Définition
La réaction fébrile non hémolytique est une réaction indésirable bénigne, caractérisée par une élévation de la température corporelle du patient, souvent accompagnée de frissons. Cette réaction est habituellement résolue en quelques heures et est couramment signalée dans les systèmes de surveillance de la sécurité transfusionnelle.
Étiologie
L’étiologie des réactions fébriles non hémolytiques (RFNH) lors de transfusions sanguines implique principalement deux mécanismes principaux :
1. Réponse immunitaire du patient : cette réaction est généralement dirigée contre les leucocytes et les plaquettes présentes dans le produit sanguin transfusé. Elle est devenue rare depuis la déleucocytation systématique des PSL mise en place en 1997.
2. Réactions dues aux cytokines : les cytokines, qui peuvent être présentes dans les produits sanguins labiles stockés, sont des médiateurs inflammatoires capables de déclencher des réactions fébriles chez le receveur. Ces substances sont souvent issues des leucocytes au cours du stockage des PSL et sont responsables de la stimulation de la réponse inflammatoire du receveur, entraînant des manifestations fébriles.
Symptômes
- Fièvre (température d’au moins 38°C avec augmentation d’au moins 1°C de la valeur pré-transfusionnelle).
- Frissons.
Conduite à tenir
- Interrompre immédiatement la transfusion.
- Appeler le médecin prescripteur.
- Entretenir la voie d’abord au moyen d’un soluté physiologique jusqu’à la décision du médecin de débrancher.
- Surveiller les paramètres vitaux.
- Suivre les instructions médicales pour la prise en charge : la gestion de l’EIR peut inclure l’administration d’antipyrétiques, d’antihistaminiques, ou d’autres traitements spécifiques, toujours sur prescription médicale.
- Conserver le produit sanguin labile (PSL) et le contrôle ultime pré-transfusionnel (CUPT).
- Signaler l’événement indésirable.
- Signaler l’EIR à l’EFS et au correspondant hémovigilance de votre établissement.
Incompatibilité immunologique
Définition
L’incompatibilité immunologique érythrocytaire se manifeste quand un anticorps présent dans le sang du receveur reconnaît comme étranger un antigène érythrocytaire spécifique provenant du donneur, entraînant ainsi une réaction immunologique. Ce phénomène est principalement observé lorsqu’il existe une discordance entre les systèmes de groupes sanguins du donneur et du receveur. Toutefois, il est important de préciser que cette définition se concentre sur les situations où un anticorps préexistant dans le plasma du receveur interagit directement avec l’antigène correspondant sur les globules rouges transfusés, ce qui peut provoquer une réaction transfusionnelle immédiate.
Cela diffère de l’allo-immunisation, où le receveur développe de nouveaux anticorps après exposition à des antigènes étrangers, un processus généralement associé à des effets indésirables retardés que nous évoquerons dans la partie dédiée.
L’incompatibilité immunologique érythrocytaire peut également être liée à des anticorps présents chez le donneur qui vont reconnaître les antigènes présents chez le receveur. Il s’agira alors d’anticorps réguliers anti-A ou anti-B, la réaction sera souvent mineure et concernera essentiellement des PSL plaquettaires ou plasmatiques.
L’incompatibilité immunologique peut aussi être non érythrocytaire, le plus souvent liée au système HLA présent sur les leucocytes et les plaquettes. Cela n’entraînera pas d’hémolyse, mais une inefficacité des plaquettes transfusées.
Étiologie
- Liée à un anticorps régulier (anti-A ou anti-B) : mauvaise identification du PSL ou du receveur, erreurs dans les tests de compatibilité.
- Liée à un anticorps irrégulier : réaction immunitaire contre les antigènes érythrocytaires étrangers, souvent à la suite de transfusions antérieures ou de grossesses.
Symptômes
Les symptômes se manifestent généralement dès les premiers millilitres transfusés, mais il peut arriver qu’ils soient décalés.
- Fièvre, frissons.
- Hypotension.
- Nausées, vomissements.
- Douleurs lombaires.
- Dyspnée.
- Signes d’hémolyse : urine foncée, anémie aiguë.
Conduite à tenir
- Interrompre immédiatement la transfusion.
- Entretenir la voie d’abord au moyen d’un soluté physiologique jusqu’à la décision du médecin de débrancher.
- Appeler le médecin prescripteur.
- Surveiller les paramètres vitaux.
- Suivre les instructions médicales pour la prise en charge : la gestion de l’EIR peut inclure l’administration d’antipyrétiques, d’antihistaminiques, ou d’autres traitements spécifiques, toujours sur prescription médicale. (source)
- Vérifier la concordance entre les documents et l’identité du patient.
- Vérifier les tests de compatibilité.
- Conserver le produit sanguin labile (PSL) et le contrôle ultime pré-transfusionnel (CUPT).
- Effectuer des prélèvements biologiques pour confirmer l’incompatibilité pour que le laboratoire référent détermine l’anticorps responsable.
- Signaler l’EIR à l’EFS et au correspondant hémovigilance de votre établissement.
Surcharge volémique (TACO)
Définition
L’acronyme TACO désigne la « Transfusion-Associated Circulatory Overload » (surcharge circulatoire associée à la transfusion). Il s’agit d’une complication potentiellement grave de la transfusion sanguine, caractérisée par un œdème aigu pulmonaire de surcharge.
Étiologie
Le TACO est plus fréquent chez les patients âgés, les patients avec une fonction cardiaque ou rénale limitée et lors de transfusions rapides de grands volumes de sang.
La prévention inclut la transfusion à un débit approprié, le respect des prescriptions définies par le prescripteur, qui aura également décidé de l’administration d’un diurétique, et de la surveillance étroite des patients à risque, y compris pendant les heures qui suivront la transfusion.
Symptômes
Les symptômes surviennent tardivement, le temps que la surcharge se constitue. Ils peuvent apparaître jusqu’à 24 heures après le début de la transfusion.
- Dyspnée.
- Tachycardie.
- Toux.
- Hypertension.
- Agitation.
- Anxiété.
Conduite à tenir
- Interrompre immédiatement la transfusion si elle est encore en cours.
- Entretenir la voie d’abord au moyen d’un soluté physiologique jusqu’à la décision du médecin de débrancher.
- Appeler le médecin prescripteur.
- Surveiller les paramètres vitaux.
- Suivre les instructions médicales pour la prise en charge : la gestion de l’EIR peut inclure l’administration d’antipyrétiques, d’antihistaminiques, ou d’autres traitements spécifiques, toujours sur prescription médicale.
- Administrer : oxygénothérapie et diurétiques, sur prescription.
- Réévaluer le besoin transfusionnel et les alternatives possibles.
- Signaler l’EIR à l’EFS et au correspondant hémovigilance de votre établissement.
TRALI
Définition
Le TRALI (Transfusion-Related Acute Lung Injury) ou œdème aigu pulmonaire lésionnel lié à la transfusion est une complication respiratoire, rare, grave et aiguë qui survient après une transfusion sanguine. Le TRALI se caractérise par un œdème pulmonaire qui n’est pas dû à une surcharge liquidienne (non cardiogénique), mais à une agression se situant au niveau de la circulation pulmonaire. Cette réaction entraîne une perméabilité accrue des capillaires pulmonaires, ce qui permet aux liquides de s’infiltrer dans les alvéoles pulmonaires, et provoque des lésions et une détresse respiratoire aiguë.
Étiologie
- Le TRALI est causé par une réaction immunologique complexe dans la circulation pulmonaire, qui peut être déclenchée par différents mécanismes. Cette réaction conduit à des lésions endothéliales pulmonaires, entraînant un œdème pulmonaire aigu non cardiogénique. Parmi ces mécanismes immunologiques, les anticorps anti HLA représentent le plus grand risque.
- Facteurs de risque : transfusions multiples, patients en état critique.
Symptômes
Les symptômes surviennent tardivement, le temps que la lésion de l’endothélium se constitue, et peuvent apparaître jusqu’à 6 heures après la fin de la transfusion.
- Fièvre.
- Dyspnée.
- Râles crépitants.
- Cyanose.
- Hypotension qui ne répond pas au remplissage.
Conduite à tenir
- Interrompre immédiatement la transfusion.
- Entretenir la voie d’abord au moyen d’un soluté physiologique jusqu’à la décision du médecin de débrancher.
- Appeler le médecin prescripteur.
- Surveiller les paramètres vitaux.
- Suivre les instructions médicales pour la prise en charge : la gestion de l’EIR peut inclure l’administration d’antipyrétiques, d’antihistaminiques, ou d’autres traitements spécifiques, toujours sur prescription médicale.
- Recourir à une suppléance respiratoire, y compris oxygénothérapie ou ventilation assistée si nécessaire.
- Demander un avis médical en urgence.
- Réaliser des prélèvements biologiques pour identifier les anticorps anti-leucocytaires (anti-HLA, anti-granulocytes).
- Effectuer un suivi étroit des fonctions respiratoires et cardiovasculaires.
- Signaler l’EIR à l’EFS et au correspondant hémovigilance de votre établissement.
Infection bactérienne et choc septique ou toxinique
Définition
Cette complication englobe les infections résultant de la présence de bactéries dans les PSL transfusés. Bien que rare, c’est un risque potentiellement grave associé à la transfusion sanguine.
Étiologie
Le risque tient à la présence bactéries, qui crée une septicémie, mais aussi à la présence de toxines bactériennes, produites par lesdites bactéries, qui se sont accumulées dans le PSL.
La contamination bactérienne des produits sanguins labiles (PSL) est principalement associée au processus de prélèvement du sang, avant la fermeture du dispositif de collecte, et est souvent due à des bactéries présentes sur la peau du donneur. Le stockage des PSL, s’il n’est pas effectué dans des conditions optimales, peut favoriser la prolifération des bactéries déjà présentes. Un stockage adéquat empêche leur multiplication.
Il est important de distinguer les infections résultant d’une contamination du PSL de celles découlant de la réactivation d’un foyer infectieux quiescent du receveur, transfusé avec un PSL stérile. Cette dernière situation, bien plus fréquente, correspond à l’exacerbation d’une infection latente du patient, induite par la transfusion, mais sans implication directe du PSL. Cette distinction est cruciale pour comprendre la véritable source d’infection post-transfusionnelle et illustre pourquoi la technique du double nœud a été proposée : pour différencier ces deux scénarios en conservant la poche pour analyse ultérieure en cas d’effet indésirable.
Symptômes
Symptômes se manifestant généralement dans les 15 minutes après le début de la transfusion.
- Fièvre (température supérieure à 39°C ou une augmentation supérieure ou égale à 2°C par rapport aux constantes initiales).
- Frissons.
- Tachycardie.
- Insuffisance rénale.
- Malaise.
- Nausées/vomissements.
- Hypotension.
- CIVD.
Conduite à tenir
- Interrompre immédiatement la transfusion.
- Entretenir la voie d’abord au moyen d’un soluté physiologique jusqu’à la décision du médecin de débrancher.
- Appeler le médecin prescripteur.
- Surveiller les paramètres vitaux.
- Suivre les instructions médicales pour la prise en charge : la gestion de l’EIR peut inclure l’administration d’antipyrétiques, d’antihistaminiques, le prélèvement d’une paire d’hémocultures à une heure d’intervalle (sur un abord veineux différent de l’abord de la transfusion), l’administration des antibiotiques ou d’autres traitements spécifiques, toujours sur prescription médicale.
- Débrancher systématiquement selon la technique du « double nœud » après validation médicale.7
- Apporter les PSL déjà transfusés au laboratoire.
- Informer sans délai l’EFS et le correspondant hémovigilance.
- Signaler l’EIR à l’EFS et au correspondant hémovigilance de votre établissement.
Réaction d’hypertension
Définition
En règle générale, une augmentation significative de la tension artérielle est définie comme une hausse d’au moins 30 % de la pression systolique.
Néanmoins, ces valeurs ne sont que des repères et doivent être évaluées dans le contexte de l’état clinique global du patient.
Étiologie
L’hypertension est le plus souvent le premier signe d’un TACO, dont la symptomatologie va se compléter si la transfusion est poursuivie.
Symptômes
- Hausse de la tension artérielle.
- Dyspnée.
- Angoisse.
- Hypothermie.
- Sueurs.
- Tachycardie.
- Nausées.
Conduite à tenir
- Interrompre immédiatement la transfusion.
- Entretenir la voie d’abord au moyen d’un soluté physiologique jusqu’à la décision du médecin de débrancher.
- Appeler le médecin prescripteur.
- Surveiller les paramètres vitaux.
- Suivre les instructions médicales pour la prise en charge : la gestion de l’EIR peut inclure l’administration d’antipyrétiques, d’antihistaminiques, ou d’autres traitements spécifiques, toujours sur prescription médicale.
- Alerter le médecin prescripteur.
- Faire exclure les autres diagnostics d’EIR par le médecin (allergique, immunologique, infectieux).
- Signaler l’EIR à l’EFS et au correspondant hémovigilance de votre établissement.
Réaction d’hypotension
Définition
Chute de la tension artérielle définie par une chute d’au moins 30 mmHg de la pression systolique.
Néanmoins, ces valeurs ne sont que des repères et doivent être évaluées dans le contexte de l’état clinique global du patient.
Étiologie
L’hypotension est le plus souvent liée à des molécules apportées par le PSL, d’origine naturelle ou médicamenteuse, qui interagissent avec le système des kinines du patient.
Symptômes
- Chute de tension artérielle.
- Dyspnée.
- Angoisse.
- Hypothermie.
- Sueurs.
- Tachycardie.
- Nausées.
Conduite à tenir
- Interrompre immédiatement la transfusion.
- Entretenir la voie d’abord au moyen d’un soluté physiologique jusqu’à la décision du médecin de débrancher.
- Appeler le médecin prescripteur.
- Surveiller les paramètres vitaux.
- Suivre les instructions médicales pour la prise en charge : la gestion de l’EIR peut inclure l’administration d’antipyrétiques, d’antihistaminiques, ou d’autres traitements spécifiques, toujours sur prescription médicale.
- Alerter le médecin prescripteur.
- Exclure les autres diagnostics d’EIR par le médecin (allergique, immunologique, infectieux) : élimination des autres causes d’hypotension.
- Signaler l’EIR à l’EFS et au correspondant hémovigilance de votre établissement.
Surcharge en citrate
Définition
Complication transfusionnelle caractérisée par une augmentation anormale de citrate dans le sang, principalement lors de transfusions massives et rapides. Le citrate, utilisé comme anticoagulant dans les produits sanguins, peut s’accumuler et causer une hypocalcémie.
Étiologie
Se produit typiquement lors de transfusions massives et rapides, où le métabolisme hépatique du citrate est dépassé, entraînant une baisse du calcium ionisé dans le sang.
Signes et symptômes
- Tremblements.
- Crampes musculaires.
- Paresthésies.
- Tétanie.
Conduite à tenir
- Interrompre immédiatement la transfusion.
- Entretenir la voie d’abord au moyen d’un soluté physiologique jusqu’à la décision du médecin de débrancher.
- Appeler le médecin prescripteur.
- Surveiller les paramètres vitaux.
- Suivre les instructions médicales pour la prise en charge : la gestion de l’EIR peut inclure l’administration d’antipyrétiques, de calcium par voie intraveineuse ou d’autres traitements spécifiques, toujours sur prescription médicale.
- Faire une surveillance clinique et biologique de la calcémie (selon prescription médicale).
- Signaler l’EIR à l’EFS et au correspondant hémovigilance de votre établissement.
Hyperkaliémie
Définition
Augmentation anormale du potassium sérique à la suite d’une transfusion sanguine, souvent observée avec des produits sanguins stockés pendant une longue période.
Étiologie
Résulte de la libération de potassium des globules rouges pendant le stockage. Les risques augmentent avec la durée de conservation du sang et lors de transfusions massives.
Signes et symptômes
Symptômes d’hyperkaliémie, incluant :
- Faiblesse musculaire.
- Paralysie.
- Troubles du rythme cardiaque.
Conduite à tenir
- Interrompre immédiatement la transfusion.
- Entretenir la voie d’abord au moyen d’un soluté physiologique jusqu’à la décision du médecin de débrancher.
- Appeler le médecin prescripteur.
- Surveiller les paramètres vitaux.
- Suivre les instructions médicales pour la prise en charge : la gestion de l’EIR peut inclure l’administration d’antipyrétiques, de calcium par voie intraveineuse ou d’autres traitements spécifiques, toujours sur prescription médicale.
- Surveiller le niveau de potassium des patients recevant des transfusions massives ou ayant une insuffisance rénale (selon prescription médicale).
- Traiter l’hyperkaliémie si elle se développe, selon les protocoles standard.
- Signaler l’EIR à l’EFS et au correspondant hémovigilance de votre établissement.
Complications retardées de la transfusion et conduites à tenir
Une compréhension approfondie des complications retardées est tout aussi cruciale que celle des réactions immédiates. Ces complications peuvent survenir longtemps après la fin de la transfusion, à un moment où l’infirmier(e) n’est peut-être plus en présence directe du patient. Il faut donc informer les patients sur les signes et symptômes potentiels à surveiller. Nous aborderons les définitions, les causes, les symptômes spécifiques, ainsi que les mesures à prendre en cas de complications retardées. Cette connaissance permet aux infirmier(e)s d’éduquer les patients et de leur donner des conseils en cas de manifestation retardée d’effets indésirables. Ceci entraîne une gestion complète et sécurisée des soins post-transfusionnels.
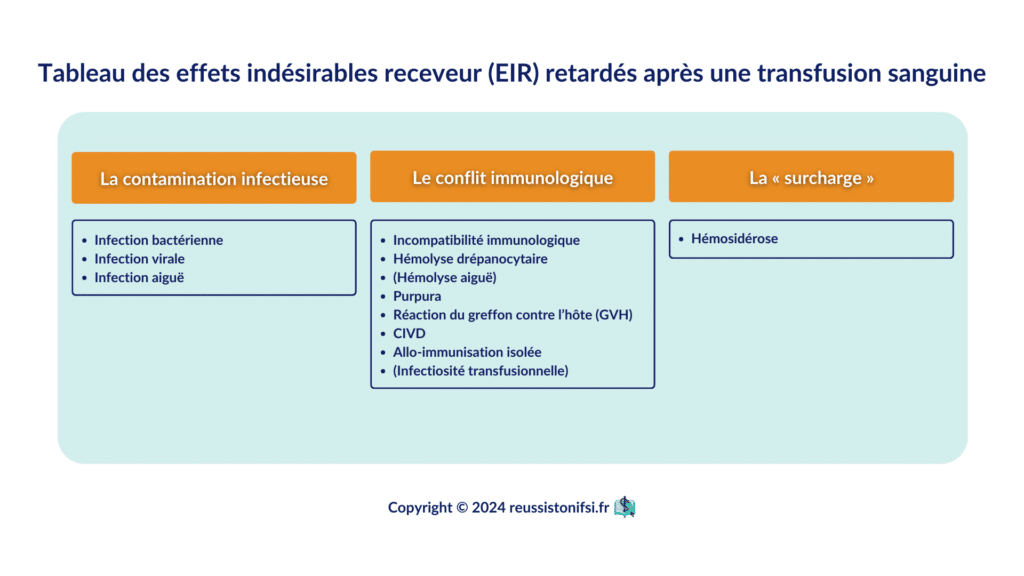
Afin de garantir une lecture plus fluide et pour votre confort visuel, nous avons choisi de ne pas surcharger le texte avec des références détaillées. La partie suivante a donc été élaborée en s’appuyant sur les sources suivantes : 1.3.4.5.6
Réaction hémolytique retardée
Définition
Phénomène d’hémolyse retardée, généralement dû à une réaction immunologique où le receveur développe des anticorps contre les antigènes érythrocytaires du sang transfusé, ces anticorps n’étaient pas présents lors de la transfusion, d’où l’absence de réaction hémolytique immédiate, mais apparaissent dans les temps qui suivent la transfusion et détruisent les globules rouges transfusés résiduels.
Étiologie
Le plus souvent, il s’agit de la restimulation d’une immunisation antérieure du patient, dont l’anticorps avait disparu (RAI pré-transfusionnelle négative).
Signes et symptômes
- Ictère hémolytique (apparaissant généralement plus de 5 jours après la transfusion).
- Perturbations des résultats biologiques indiquant une hémolyse et une disparition accélérée des globules rouges transfusés.
Conduite à tenir
- Effectuer un prélèvement sanguin selon prescription pour analyse.
- Surveiller étroitement les signes d’anémie ainsi que les autres symptômes liés à l’hémolyse.
Allo-immunisation contre les antigènes des globules rouges
Définition
L’allo-immunisation contre les antigènes des globules rouges est la réponse immunitaire du malade face à des antigènes étrangers présents sur les globules rouges transfusés. Cette réaction est déclenchée lorsque le système immunitaire du receveur reconnaît ces antigènes comme étrangers et produit des anticorps contre eux. Elle se distingue de la complication précédente par le fait qu’il s’agit d’une première immunisation contre les antigènes en question et que, de ce fait, les anticorps vont apparaître après que les globules rouges transfusés ont disparu et n’entraînent donc pas d’hémolyse.
L’allo-immunisation peut compliquer les futures transfusions et transplantations, car le patient aura développé des anticorps spécifiques qui peuvent réagir contre les antigènes des donneurs. Cela nécessite une sélection rigoureuse des produits sanguins pour éviter d’autres réactions immunitaires.
Étiologie
Survient généralement après une transfusion sanguine, lorsque le patient reçoit des érythrocytes de donneurs possédant des antigènes différents de ceux du receveur. Les patients ayant subi de multiples transfusions sont particulièrement à risque.
Chez les femmes, les grossesses antérieures sont également une source possible d’allo-immunisation à l’occasion du passage physiologique ou pathologique de globules rouges du fœtus vers la mère.
Signes et symptômes
Il n’y a aucun signe clinique lors de cet EIR qui se caractérise uniquement par l’apparition d’anticorps irréguliers dans la RAI, que le malade n’avait pas avant.
Conduite à tenir
C’est à cause de cet EIR, qui est le plus fréquent, que la prescription d’une RAI post-transfusionnelle est obligatoire chez les patients venant d’être transfusés. Ils devront faire l’analyse dans le laboratoire de leur choix entre 1 et 3 mois après les transfusions.
Cet anticorps peut disparaître au fil du temps et ne plus être retrouvé lors d’une prochaine RAI pré-transfusionnelle. Il importe donc de conserver soigneusement la trace des RAI positives passées pour ne pas se trouver face au risque de restimulation lors d’une transfusion future, entraînant l’EIR d’hémolyse retardée vu ci-dessus.
Pour les futures transfusions, il est crucial d’utiliser des composants sanguins compatibles avec le profil d’anticorps du patient (prescription “phénotypée et compatibilisée”) pour minimiser le risque de réactions.
Infection
Définition
Le risque de transfert d’un agent infectieux d’un donneur à un malade est inhérent à l’acte transfusionnel, et il était même majeur à une certaine époque. Avec la sélection des donneurs, les tests faits lors des dons et certains procédés de préparation des PSL, ce risque est devenu très faible.
Étiologie
Le risque est infinitésimal pour les agents infectieux qui sont recherchés sur les dons :
- Virus : VHB, VHC, VHE, VIH, HTLV, arboviroses.
- Bactéries : syphilis.
- Parasites : paludisme, Chagas.
Le risque est rare pour les autres agents infectieux présents dans le sang et dépendra du PSL transfusé (risque infinitésimal pour les plaquettes et certains plasmas qui font l’objet d’une étape d’inactivation des pathogènes).
Le risque est nul pour les agents infectieux qui ne circulent pas par voie sanguine.
Signes et symptômes
Variés et spécifiques à l’agent infectieux.
Conduite à tenir
Le constat chez un patient d’une maladie infectieuse pouvant être transmise par transfusion doit conduire à inclure la transfusion comme l’une des causes possibles à explorer. Si l’enquête initiale maintient cette hypothèse, c’est l’hémovigilant de l’établissement où le patient a été transfusé qui doit être contacté et qui instruira l’enquête transfusionnelle en lien avec l’EFS.
Surdosage en fer (hémochromatose ou hémosidérose)
Définition
Accumulation excessive de fer dans les organes et les tissus à la suite de multiples transfusions sanguines, pouvant causer des dommages tissulaires importants.
Étiologie
Due à des transfusions multiples et régulières, dans des maladies telles que :
- Hémoglobinopathies.
- Aplasie médullaire.
- Myélodysplasies.
Signes et symptômes
Le fer s’accumule dans les organes comme le foie ou le coeur et se manifeste par :
- Cirrhoses.
- Insuffisance cardiaque.
- Endocrinopathies.
- Ferritinémie élevée.
Conduite à tenir
Prévenir et gérer en utilisant des chélateurs du fer, tels que Desferal® (déféroxamine) ou Exjade® (déférasirox).
Surveiller régulièrement les niveaux de fer et évaluer régulièrement la fonction hépatique et cardiaque du patient.
Purpura post-transfusionnel
Définition
Le purpura transfusionnel est une complication hématologique rare caractérisée par une baisse drastique du nombre de plaquettes après une transfusion, ce qui peut entraîner un risque accru de saignements.
Étiologie
A l’occasion d’une transfusion, des anticorps présents chez le receveur vont s’exacerber et détruire ses propres plaquettes.
Signes et symptômes
Il se manifeste 8 à 15 jours après la transfusion.
- Syndrome hémorragique.
- Thrombopénie.
Conduite à tenir
- Administrer des immunoglobulines intraveineuses polyvalentes sur prescription.
- Traiter avec des agents anti-CD20 comme le Rituximab, si indiqué et sur prescription.
- Si nécessité de transfusion ultérieure : prévoir des plaquettes phénotypées.
Allo-immunisation contre les antigènes des plaquettes ou des leucocytes
Définition
L’allo-immunisation contre les antigènes des plaquettes ou des leucocytes est une réaction immunologique du corps à des antigènes étrangers présents sur les plaquettes ou les leucocytes transfusés. Cette réaction est déclenchée lorsque le système immunitaire du receveur reconnaît ces antigènes comme étrangers et produit des anticorps contre eux.
L’allo-immunisation peut compliquer les transfusions et transplantations futures, car le patient aura développé des anticorps spécifiques qui peuvent réagir contre les antigènes des donneurs. Cela nécessite une sélection rigoureuse des produits sanguins et des donneurs de moelle osseuse pour éviter d’autres réactions immunitaires.
Étiologie
Survient généralement après une transfusion sanguine ou une greffe de moelle osseuse, lorsque le patient reçoit des cellules sanguines de donneurs possédant des antigènes différents de ceux du receveur. Les patients ayant subi de multiples transfusions sont particulièrement à risque.
Chez les femmes, les grossesses antérieures sont également une source possible d’allo-immunisation à l’occasion du passage physiologique ou pathologique de sang du fœtus vers la mère.
Signes et symptômes
Il n’y a en règle générale aucun signe clinique lors de cet EIR qui se traduit biologiquement par l’apparition d’anticorps que le malade n’avait pas avant. Toutefois, si l’anticorps apparaît rapidement et que des cellules sanguines transfusées sont encore présentes, la disparition accélérée de ces dernières peut être mise en évidence. On parle alors d’inefficacité transfusionnelle.
Contrairement à l’allo-immunisation anti-érythrocytaire, ces allo-immunisations ne sont pas recherchées après transfusion et la découverte de ces anticorps se fera plutôt à l’occasion de complications lors d’une transfusion ultérieure.
Conduite à tenir
Réaliser des tests pour identifier les anticorps spécifiques. Pour les futures transfusions, il est crucial d’utiliser des composants sanguins compatibles avec le profil d’anticorps du patient pour minimiser le risque de réactions.
Maladie du greffon contre l’hôte post-transfusionnelle (GVHD transfusionnelle)
Définition
La maladie du greffon contre l’hôte transfusionnelle est une complication très grave, bien que rarissime, où les cellules immunitaires du sang transfusé attaquent les tissus du receveur.
Si cet EIR a disparu du champ transfusionnel, il reste en revanche une menace réelle dans la greffe de cellules souches hématopoïétiques.
Étiologie
Se produit généralement lorsque le sang transfusé contient des lymphocytes T immunocompétents du donneur qui reconnaissent le receveur comme étranger. Elle est plus fréquente chez les patients immunodéprimés, comme ceux ayant subi une chimiothérapie, une transplantation d’organe ou souffrant de maladies auto-immunes.
Signes et symptômes
- Fièvre.
- Éruption cutanée.
- Douleurs abdominales.
- Diarrhée, jaunisse.
- Hépatomégalie.
- Des symptômes plus graves peuvent inclure des lésions d’organes internes, une pancytopénie (réduction de tous les types de cellules sanguines) et des troubles de la fonction hépatique.
Conduite à tenir
La prévention est la clé, notamment en utilisant des produits sanguins irradiés pour les patients à haut risque. Le traitement peut inclure des corticostéroïdes pour réduire l’inflammation et d’autres immunosuppresseurs pour contrôler la réaction immunitaire.
Vers une prise en charge infirmière plus sûre
La transfusion sanguine est une procédure médicale vitale, mais complexe, nécessitant une connaissance approfondie et une vigilance constante de la part des infirmier(e)s. Bien que la majorité des transfusions sanguines soient sûres, la possibilité de complications, tant immédiates que retardées, impose aux professionnels de santé d’être toujours vigilants et bien informés.
Les infirmier(e)s jouent un rôle fondamental dans la surveillance des signes précurseurs de réactions adverses, la mise en œuvre rapide des protocoles d’urgence, et l’éducation des patients sur les risques potentiels post-transfusionnels.
Nous espérons que ce guide vous aura aidé(e) à mieux comprendre et à être en capacité à gérer efficacement les complications liées à la transfusion sanguine. Si vous souhaitez davantage d’informations sur l’acte transfusionnel, nous avons rédigé un guide infirmier sur la transfusion sanguine.
Remerciements :
Nous tenons à exprimer notre profonde gratitude au Docteur Jean-Yves PY, secrétaire général de la Société Francophone de Transfusion Sanguine (SFTS), pour sa relecture attentive de cet article et sa précieuse contribution.
Chez Réussis ton IFSI, nous nous engageons à proposer des contenus d’une fiabilité inégalée. En complément de l’expertise interne de notre équipe habituelle, nous valorisons l’apport de professionnels extérieurs qualifiés qui enrichissent nos articles de perspectives nouvelles et essentielles.
Sources
- Établissement français du sang « Présentation du processus de déclaration des EIR et conduite des enquêtes associées » 2023
- University of Texas Southwestern Medical Center – Manuels MSD « Présentation de la transfusion sanguine » Ravindra Sarode – Mis à jour en 02/2022
- Agence nationale de sécurité du médicament et des produits de santé « 20e rapport national d’hémovigilance » 27/11/203
- Hôpitaux universitaires de Genève « Transfusions de produits sanguins labiles » approuvé le 14/11/2019
- Hôpitaux universitaires de Genève « Transfusion produits sanguins » Mis à jour le 02/05/2022
- Fasquel, C. (2019). La transfusion sanguine pour l’infirmier : Évaluation de l’UE 4.4 S4 – Stages – Pratique professionnelle.
- L’ECN en fiches « Hématologie adulte et pédiatrique oncohématologie » 5e édition – publié le 25/08/2015
- Ministère de la Santé et des Solidarités « Instruction N° DGS/PP4/DGOS/PF2/2021/230 du 16 novembre 2021 relative à la réalisation de l’acte transfusionnel » 16/11/2021