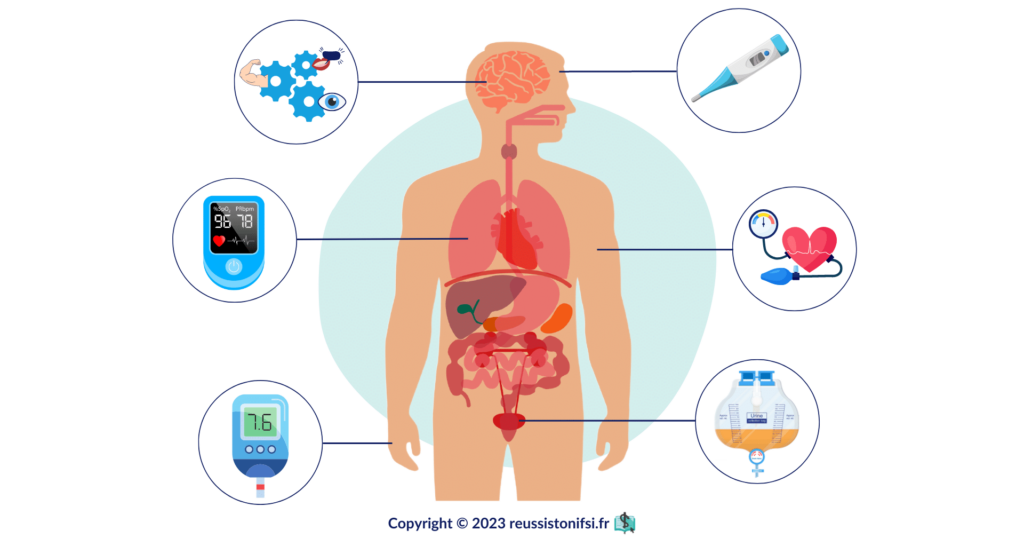
Les paramètres vitaux constituent un ensemble de mesures essentielles qui fournissent un aperçu précis de l’état de santé global du patient. Ces indicateurs clés comprennent des éléments tels que la température corporelle, le rythme cardiaque, la fréquence respiratoire et la pression artérielle. Une évaluation précise et une interprétation appropriée de ces paramètres vitaux permettent aux professionnels de santé, notamment aux infirmier(e)s, de signaler toute anomalie et de mettre en œuvre les interventions infirmières correspondantes de manière efficace et pertinente.
Dans cet article, nous allons explorer en détail les fondamentaux de la mesure et de l’interprétation des paramètres vitaux.
Comprendre les exigences légales et réglementaires des paramètres vitaux
La législation garantit que les infirmier(e)s disposent de la formation et des ressources nécessaires pour prendre les paramètres vitaux avec précision. Selon le code de la santé publique :
Article R. 4311-5 : « Dans le cadre de son rôle propre, l’infirmier ou l’infirmière accomplit les actes ou dispense les soins suivants visant à identifier les risques et à assurer le confort et la sécurité de la personne et de son environnement et comprenant son information et celle de son entourage : […] Recueil des observations de toute nature susceptibles de concourir à la connaissance de l’état de santé de la personne et appréciation des principaux paramètres servant à sa surveillance : température, pulsations, pression artérielle, rythme respiratoire, volume de la diurèse, poids, mensurations, évaluation de la douleur… »1
Article R. 4312-28 : « L’infirmier ou l’infirmière peut établir pour chaque patient un dossier de soins infirmiers contenant tous les éléments relatifs à son propre rôle et permettant le suivi du patient. »2
Article R. 4312-29 : « L’infirmier ou l’infirmière communique au médecin prescripteur toute information en sa possession susceptible de concourir à l’établissement du diagnostic ou de permettre une meilleure adaptation du traitement en fonction de l’état de santé du patient et de son évolution. »3
L’infirmier(e) a donc une obligation légale de détecter la moindre anomalie et de transmettre toute information déterminante pour le diagnostic médical.
Interprétation des paramètres vitaux en fonction du contexte du patient
L’analyse des normes applicables aux paramètres vitaux doit être individualisée et tenir compte du contexte des symptômes et des antécédents médicaux du patient. L’infirmière ou l’infirmier a le devoir d’interroger le patient et d’examiner son dossier médical pour établir des liens entre les paramètres vitaux et tout signe clinique pouvant indiquer une défaillance. Le rôle de l’infirmier(e) consiste à prendre en compte tous les paramètres, à surveiller attentivement l’état du patient et à informer le médecin en cas de changement ou d’anomalie.4
Avec l’expérience, les infirmier(e)s développent leur sens clinique et sont de plus en plus aptes à détecter les changements subtils d’état du patient.
Il est important de partir des valeurs de référence du patient. Par exemple, le patient peut présenter une hypotension ou une hypertension matinale avant la prise de son traitement, ou être simplement stressé.
Les valeurs que nous allons examiner sont des « normes » qui doivent être replacées dans leur contexte. Voici quelques questions pertinentes que vous pouvez vous poser :
- Quelles sont les valeurs de référence ? Cela souligne l’importance cruciale d’interroger le patient et de consigner ses paramètres vitaux dès son admission.
- Comment ont évolué les valeurs ces derniers jours ? Cela concerne les patients hospitalisés depuis plusieurs jours, et permet de détecter les tendances et les changements dans l’état de santé du patient.
- Le patient a-t-il pris un traitement qui pourrait influencer ses paramètres vitaux ? Des médicaments comme les antihypertenseurs ou les anti-arythmiques peuvent affecter la tension artérielle et/ou le rythme cardiaque.
- Le patient présente-t-il des comorbidités ? Des conditions comme la BPCO, qui entraîne généralement une saturation en oxygène inférieure à la normale, ou une insuffisance rénale, susceptible d’impacter la diurèse et la tension artérielle, peuvent influencer les valeurs de référence.
- Quel est le contexte clinique ? Lorsqu’un patient subit une intervention chirurgicale, ses paramètres vitaux peuvent subir des variations significatives pendant et après l’opération.
- Existe-il des facteurs confondants ? Le stress ou l’effet « blouse blanche » peuvent, par exemple, provoquer une hausse temporaire de la pression artérielle.
- Quel sont le poids et l’âge du patient ? Ces facteurs peuvent affecter certaines valeurs, par exemple le rythme cardiaque est naturellement plus élevé chez les enfants et les adolescents que chez les adultes.
- Quel est le mode de vie du patient ? Une pratique intensive de sport, par exemple, peut entraîner un rythme cardiaque au repos inférieur à la normale.
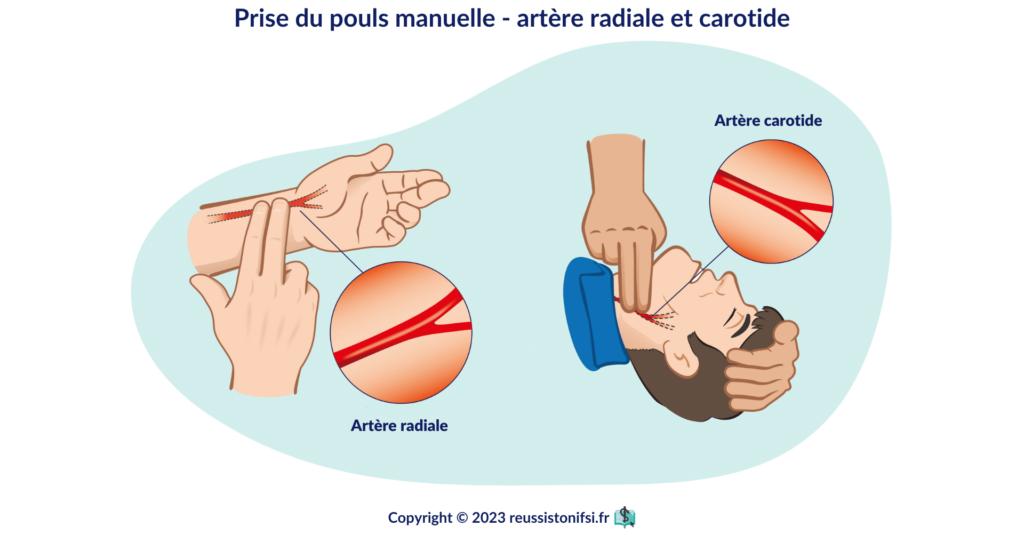
Le rythme cardiaque
Comprendre et interpréter le rythme cardiaque
La fréquence cardiaque, mesurée en battements par minute (BPM), est un indicateur essentiel de la santé cardiovasculaire. La fréquence cardiaque normale d’un adulte en bonne santé se situe généralement entre 60 et 100 battements par minute.5 Une fréquence cardiaque élevée peut indiquer un état de stress, une activité physique intense ou une infection, tandis qu’une fréquence cardiaque basse peut signaler une hypotension ou l’effet de certains médicaments.
L’analyse du nombre de pulsations peut aider à identifier une pathologie, à évaluer la tolérance du patient à cette pathologie et/ou à mesurer l’efficacité d’un traitement médicamenteux. Il est important d’évaluer :
- La fréquence (tachycardie si elle est élevée, bradycardie si elle est basse).
- Le rythme (régulier ou irrégulier).
- L’amplitude (rythme fort ou faible).
Il convient de noter certaines spécificités pour les personnes sportives et en surpoids. Les sportifs ont souvent une fréquence cardiaque plus basse (bradycardie), car leur cœur, plus musclé, nécessite moins d’efforts pour pomper le sang. À l’inverse, les personnes en surpoids ont souvent une fréquence cardiaque plus élevée (tachycardie), car leur cœur doit travailler davantage pour assurer la circulation sanguine.
Le pouls peut aussi augmenter avec la consommation de thé, de café, d’alcool, ou avec le stress, la douleur et la fièvre.6
Rôle infirmier face à une variation du rythme cardiaque
- Mise au repos : mettre le patient au repos pendant une dizaine de minutes. Cela permet de vérifier si le rythme cardiaque se stabilise de lui-même.6
- Enquête sur les facteurs contributifs : l’infirmier(e) doit se renseigner sur une éventuelle prise de médicaments ou de substances toxiques qui pourrait influencer le rythme cardiaque.6
- Évaluation du rythme cardiaque : après la période de repos, l’infirmier(e) doit réévaluer le rythme cardiaque du patient. Il/elle doit apprécier le rythme, la fréquence et l’amplitude du pouls.6
- Communication avec le médecin : si le rythme cardiaque reste anormal après le repos, ou si le patient présente d’autres signes de gravité, l’infirmier(e) doit immédiatement alerter le médecin.
- Confirmation manuelle du rythme cardiaque : si la mesure de la fréquence cardiaque obtenue avec un appareil semble anormale, une prise manuelle est recommandée pour confirmer les résultats.
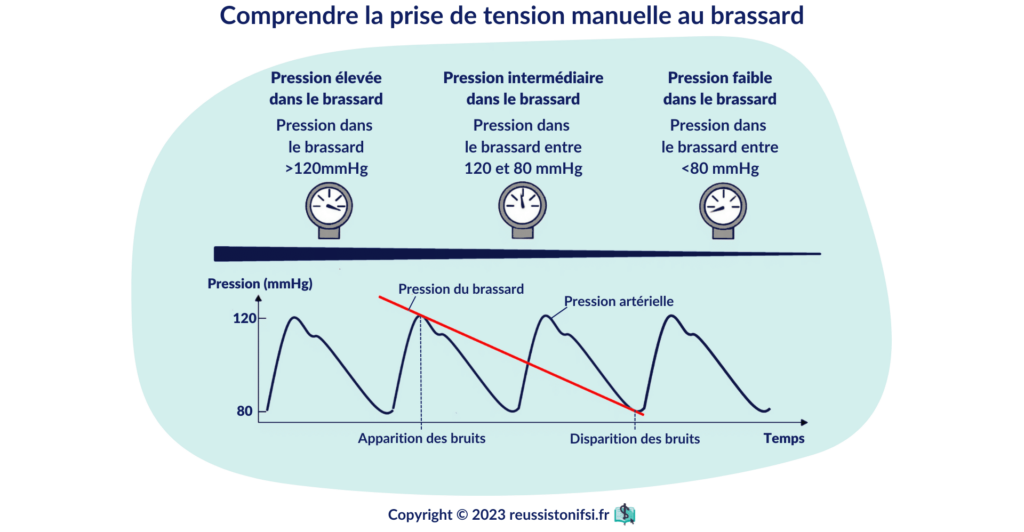
La pression artérielle
Comprendre et interpréter la pression artérielle
La pression artérielle représente la pression exercée par le sang sur les parois des artères. Elle est exprimée en millimètres de mercure (mmHg). La pression maximale, ou systolique, correspond à la contraction du myocarde, tandis que la pression minimale, ou diastolique, correspond au relâchement du myocarde.7
On considère généralement qu’une tension artérielle de 120/80 mmHg est normale. Une tension artérielle élevée peut indiquer une maladie cardiaque ou un risque d’accident vasculaire cérébral, tandis qu’une tension artérielle basse peut signaler une déshydratation ou un état de choc. La mesure de la tension artérielle manuelle nécessite l’utilisation d’un stéthoscope et d’un brassard.
L’hypertension correspond à une tension artérielle supérieure à 140/90 mmHg. Les symptômes peuvent inclure des maux de tête, des vertiges, des troubles visuels et des bourdonnements d’oreilles.
L’hypotension, quant à elle, est caractérisée par une tension artérielle inférieure à 90/60 mmHg. Les symptômes peuvent inclure de la fatigue, des étourdissements et des vertiges. Les signes de choc peuvent être des marbrures, allongement du temps de recoloration cutané, tachycardie, polypnée ou des troubles de conscience.
Rôle infirmier face à une variation de la pression artérielle
Si les valeurs de la tension artérielle sont anormales, il est important de mettre en place les gestes suivants : 4
- Analyse des données antérieures : en présence de valeurs anormales de la tension artérielle, examiner les mesures des jours précédents pour établir un contexte.
- Évaluation globale du patient : il est important d’évaluer l’état général du patient et de mesurer les autres paramètres vitaux.
- Enquête sur les traitements en cours : demander au patient s’il suit un traitement susceptible d’influencer sa tension artérielle.
- Confirmation manuelle de la pression artérielle : si la mesure de la pression artérielle obtenue avec un appareil semble anormale, une prise manuelle est recommandée pour confirmer les résultats.
- Gestion des facteurs confondants : si le patient présente une hypertension, il faut envisager la possibilité qu’elle soit due à la douleur par exemple. Dans ce cas, des antalgiques peuvent être administrés sur prescription ou selon le protocole établi.
- Gestion de l’hypotension : en cas d’hypotension, l’infirmier(e) doit éliminer la possibilité d’un état de choc, qui est une urgence médicale. Si un patient présente des signes de malaise, comme des étourdissements ou des vertiges, qui pourraient indiquer une baisse de la pression artérielle, l’infirmier peut envisager de lever les jambes du patient ou de l’installer en position déclive. Puis si nécessaire, administrer les thérapeutiques prescrites.
- Gestion de l’hypertension : en cas d’hypertension, il est recommandé de placer le patient en position allongée dans un environnement calme et propice au repos. Il est ensuite essentiel de reprendre la mesure de la pression artérielle après une période de 10 à 15 minutes. Puis si nécessaire, administrer un traitement antihypertenseur sur prescription médicale.
La fréquence respiratoire
Comprendre et interpréter la fréquence respiratoire
La fréquence respiratoire, correspond au nombre de cycles respiratoires (une inspiration et une expiration) qu’une personne effectue en une minute, est un autre indicateur vital important. La fréquence respiratoire normale d’un adulte en bonne santé se situe entre 12 et 20 cycles par minute. Une fréquence respiratoire élevée peut indiquer des conditions telles que de l’asthme, de la fièvre ou de l’anxiété, tandis qu’une fréquence respiratoire basse peut signaler un surdosage d’opiacés.8
Il est essentiel d’évaluer :
- L’amplitude qui correspond à l’étendue des mouvements respiratoires (amples ou non).
- Le rythme : régulier ou irrégulier.
- La fréquence : nombre de cycles respiratoires par minute.
Il est également important de comprendre certaines variations et définitions liées à la respiration :
- Dyspnée : difficulté à respirer (subjective).
- Tachypnée : état où la fréquence respiratoire dépasse 18 à 20 respirations par minute.
- Polypnée : également connue sous le terme de respiration superficielle, est un état où non seulement la fréquence respiratoire dépasse 18 à 20 respirations par minute, mais où les volumes d’air échangés sont également plus petits que la normale, ce qui donne l’impression d’une respiration rapide et superficielle.
- Bradypnée : respiration ralentie.
- Orthopnée : difficultés respiratoires en position allongée.
- Tirage : dépression anormale de la paroi thoracique, visible au niveau des espaces intercostaux ou sus-claviculaires.
- Hypoxie : correspond à une insuffisance d’oxygène (O2) dans le sang.
- Hypercapnie : correspond à une quantité anormalement élevée de dioxyde de carbone (CO2) dans le sang.
En outre, certains signes peuvent indiquer un effort respiratoire ou une mauvaise qualité de la ventilation : 9
- Tirage.
- Utilisation des muscles accessoires de la respiration.
- Freinage expiratoire ou expiration à lèvres pincées.
- Battement des ailes du nez.
- Coloration de la peau (à examiner).
- Présence de douleur à l’inspiration ou à l’expiration. Il est important de poser la question au patient.
Rôle infirmier face à une variation de la fréquence respiratoire10
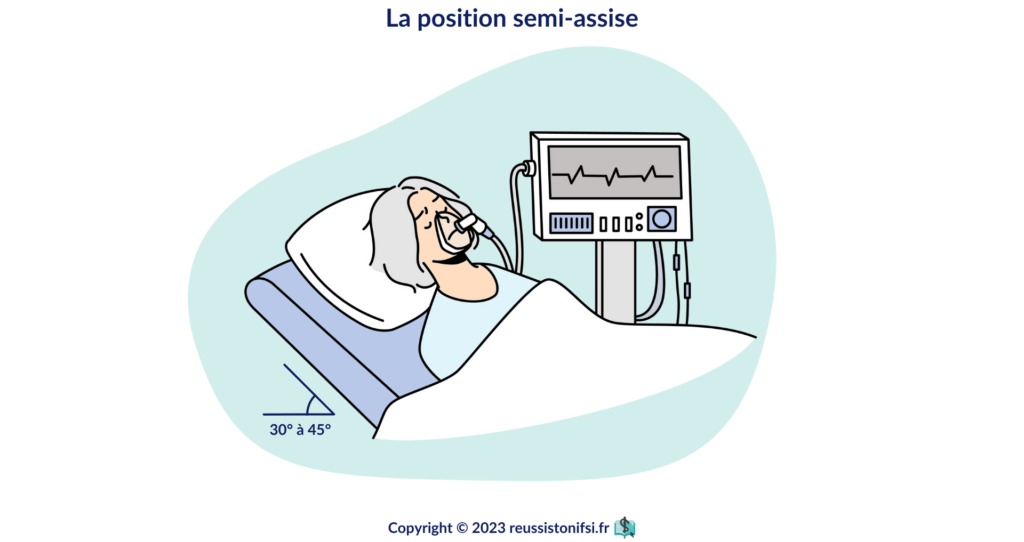
- Installation du patient : installer le patient en position demi-assise pour faciliter sa respiration, tout en le rassurant pour diminuer son anxiété.
- Vérification des voies respiratoires : vérifier l’absence d’obstruction buccale ou nasale qui pourrait entraver la respiration du patient.
- Évaluation du contexte clinique : rechercher le contexte clinique et les signes additionnels, tels qu’une dyspnée lors d’un repas, une douleur thoracique, une ventilation bruyante, des crachats sales, ou une hyperthermie.
- Recherche de signes de gravité : rechercher des signes de gravité et agir en conséquence pour prévenir toute complication.
- Oxygénothérapie : en fonction de l’objectif de saturation, une oxygénothérapie peut être envisagée pour aider le patient à maintenir un niveau d’oxygène dans le sang adéquat.
- Revue des médicaments administrés : prendre connaissance des derniers médicaments administrés qui peuvent affecter la fréquence respiratoire du patient (comme la morphine).
La saturation en oxygène
Comprendre et interpréter la saturation en oxygène
La saturation en oxygène, ou SaO2, est une mesure qui indique la quantité d’oxygène transportée par le sang. Elle est exprimée en pourcentage et, pour un individu en bonne santé, elle se situe généralement entre 95% et 100%. Une saturation en oxygène inférieure peut signaler la présence de certaines affections, comme l’asthme, la pneumonie ou la bronchopneumopathie chronique obstructive (BPCO).
L’hypoxémie se définit par une saturation en oxygène inférieure ou égale à 90%. C’est un état qui nécessite une attention médicale immédiate, car il indique que le corps ne reçoit pas suffisamment d’oxygène pour fonctionner correctement. Cela peut entraîner des dommages aux organes vitaux si ce n’est pas traité rapidement.10
Rôle infirmier face à une variation de la saturation en oxygène
- Installation du patient : positionner le patient en position demi-assise pour faciliter sa respiration, tout en le rassurant pour atténuer son anxiété.11
- Vérification des voies respiratoires : s’assurer qu’il n’y a pas d’obstruction buccale ou nasale qui pourrait gêner la respiration du patient.11
- Évaluation du contexte clinique : comprendre le contexte clinique tel que l’apparition d’une dyspnée lors d’un repas…11
- Recherche de signes de gravité : rechercher des signes de gravité tels qu’une douleur thoracique ou une hyperthermie et prendre les mesures appropriées pour prévenir toute complication.11
- Oxygénothérapie : selon l’objectif de saturation, une oxygénothérapie peut être envisagée pour aider le patient à maintenir un niveau d’oxygène adéquat dans le sang.11
- Revue des médicaments administrés : prendre connaissance des derniers médicaments administrés, comme la morphine, qui peuvent influencer la saturation en oxygène du patient.
- Vérification du capteur : vérifier que le capteur d’oxygène est correctement positionné sur le doigt du patient pour obtenir une lecture précise de la saturation en oxygène.
La température corporelle
Comprendre et interpréter la température corporelle
La température corporelle est un autre paramètre vital essentiel à surveiller. La température corporelle normale d’un adulte en bonne santé varie entre 36,8°C et 37,5°C. Cette variation peut être influencée par plusieurs facteurs, dont le moment de la journée (la température est généralement plus élevée de 0,5°C le soir), la température ambiante, le sexe (chez la femme, la température augmente après l’ovulation), l’âge, l’état de stress et l’effort musculaire.12
La fébricule est définie par une température corporelle située entre 37,5°C et 37,8°C.
L’hyperthermie, quant à elle, correspond à une température corporelle supérieure à 37,8°C. Il s’agit d’une augmentation de la température corporelle au-delà de la norme. Les signes d’hyperthermie peuvent inclure des maux de tête, des vertiges, des frissons, de la fatigue, une tachycardie, une transpiration excessive et des tremblements.13
L’hypothermie, à l’inverse, est caractérisée par une chute de la température corporelle en dessous de la norme. Les signes d’hypothermie peuvent inclure des troubles de la conscience, une hypotonie, une diminution de la fréquence respiratoire, une peau froide et de la fatigue.14
Rôle infirmier face à une variation de la température corporelle
Dans le cas d’une hyperthermie :
- Recherche de symptômes de gravité : marbrures, désaturation, tachycardie, anurie, hypotension artérielle, déshydratation, douleurs…11
- Enregistrement des informations : enregistrer l’heure de prise de la température ainsi que la technique utilisée (frontale, axillaire, rectale, auriculaire, etc.).11
- Validation de la mesure : effectuer une seconde prise de température avec le même ou un autre thermomètre pour confirmer les résultats.11
- Évaluation de l’environnement : apprécier la température de la pièce, la rafraîchir si nécessaire et retirer les draps du lit si besoin.11
- Hydratation du patient : veiller à l’hydratation adéquate du patient.11
- Administration de médicaments : administrer du paracétamol si nécessaire, sur prescription ou selon le protocole, et contrôler la température 30 minutes plus tard pour vérifier son efficacité.
- Prélèvement bactériologique : effectuer une paire d’hémocultures sur prescription ou selon le protocole.
Dans le cas d’une hypothermie :
- Réchauffement du patient : couverture supplémentaire, couverture chauffante…
- Identification de la cause : rechercher la cause sous-jacente de l’hypothermie.
- Contrôle de l’état de conscience : évaluer l’état de conscience du patient.
- Surveillance des paramètres vitaux : contrôler les autres paramètres vitaux du patient.
Dans les deux scénarios, il est impératif de connaître la température initiale du patient, de vérifier l’absence d’autres signes, de contribuer à la recherche d’un diagnostic avec le médecin, et de surveiller, d’évaluer et de transmettre l’évolution de l’état du patient.6
La glycémie
Comprendre et interpréter la glycémie
La glycémie correspond à la concentration de glucose dans le sang. La glycémie d’un adulte en bonne santé se situe entre 0,70 et 1,20 g/l (ou de 4 à 7 mmol/l). Une glycémie élevée peut indiquer un diabète, tandis qu’une glycémie basse peut signaler un jeûne prolongé ou un surdosage en insuline. La mesure de la glycémie nécessite un glucomètre.15
L’hypoglycémie correspond à une glycémie inférieure à 0,70 g/l. Les symptômes peuvent inclure : 16
- Transpiration, pâleur, sensation de faim inhabituelle, nausées.
- Nervosité, tremblements, palpitations, irritabilité.
- Fourmillements ou picotements autour de la bouche.
- Vertiges, maux de tête, vision trouble.
- Sensation de faiblesse, perte d’équilibre.
- Accélération du rythme cardiaque, sensation d’angoisse.
- Coma.
L’hyperglycémie, quant à elle, est caractérisée par une glycémie supérieure à 1,20 g/l. Les symptômes peuvent inclure : 16
- Soif intense.
- Besoin fréquent d’uriner.
- Vision trouble.
- Fatigue inhabituelle.
- Perte d’appétit.
- Troubles digestifs (douleurs abdominales, nausées).
Rôle infirmier face à une variation de la glycémie
Face à une hypoglycémie :
- Administrer du sucre : soit par voie orale soit par voie intraveineuse. Il est recommandé de commencer par un apport de sucre rapide, suivi d’un apport de sucre lent.11
- Initier une enquête : pour identifier la cause sous-jacente de l’hypoglycémie.11
Face à une hyperglycémie :
- Suivre le protocole de traitement spécifique au diabète du patient pour réguler efficacement le niveau de glucose dans le sang.
- Contribuer à la recherche de la cause de l’hyperglycémie dans le cadre de la démarche diagnostique médicale, tout en surveillant attentivement l’état du patient.
Dans les deux scénarios, l’infirmier(e) a un rôle essentiel à jouer : il faut non seulement informer le médecin de la situation, mais aussi assurer une surveillance rigoureuse du patient, contrôler régulièrement sa glycémie et veiller à l’absence de crise convulsive et de troubles de la conscience.17 Aussi, l’infirmier(e) joue un rôle crucial en matière d’accompagnement et d’éducation du patient, qui doit être capable de reconnaître et de comprendre les symptômes d’une hypo ou d’une hyperglycémie.
La diurèse
Comprendre et interpréter la diurèse
La diurèse fait référence à la quantité d’urine produite sur une période donnée. C’est une mesure importante pour évaluer l’état de santé d’un patient, car elle peut aider à identifier des infections, des déséquilibres électrolytiques et d’autres affections. En plus de la quantité, des caractéristiques telles que la couleur, l’odeur, la clarté et le volume de l’échantillon d’urine sont prises en compte lors de l’évaluation de l’excrétion urinaire. La diurèse se situe normalement entre 1,5 et 2 litres par jour.
Voici quelques variations et définitions associées à la diurèse : 4.18
- Polyurie : excrétion urinaire supérieure à 2 litres par jour.
- Oligurie : faible excrétion d’urine, inférieure à 500 ml par jour.
- Anurie : absence totale d’excrétion d’urine.
- Énurésie : incontinence nocturne, c’est-à-dire incapacité à contrôler l’émission d’urine pendant le sommeil.
- Pollakiurie : fréquence excessive des mictions, avec de petites quantités d’urine à chaque fois.
- Dysurie : difficulté à uriner.
- Pyurie : présence de pus dans l’urine.
- Hématurie : présence de sang dans l’urine.
Il est important de noter que ces variations peuvent être le signe de problèmes de santé sous-jacents qui nécessitent une attention médicale.
Rôle infirmier face à une variation de la diurèse
Face à une variation de la diurèse, l’infirmier(e) est chargé(e) des tâches suivantes :
- Évaluation des entrées/sorties :évaluer l’équilibre hydrique d’un patient en comparant la quantité totale de liquide entrant dans le corps (apports) à la quantité totale de liquide quittant le corps (pertes, y compris l’urine, les selles, la transpiration).11
- Analyse de la qualité des urines : évaluer la couleur, l’aspect et l’odeur des urines.11
- Réalisation d’une analyse urinaire : effectuer une bandelette urinaire, un test rapide et facile à réaliser qui permet d’évaluer la composition des urines, et interpréter les résultats.11
- Prélèvement pour examen cytobactériologique : cet examen permet de détecter la présence de bactéries et d’autres micro-organismes dans les urines, ainsi que de réaliser l’antibiogramme adéquat en cas d’infection.
- Communication avec le médecin : alerter le médecin en cas de besoin, et discuter avec lui de la nécessité d’un prélèvement sanguin éventuel.
- Examen des résultats de prélèvement sanguin : pour compléter l’évaluation de la santé du patient.
- Recherche de signes d’infection : qui pourraient expliquer une variation de la diurèse.
Le score de Glasgow
Comprendre et interpréter le score de Glasgow
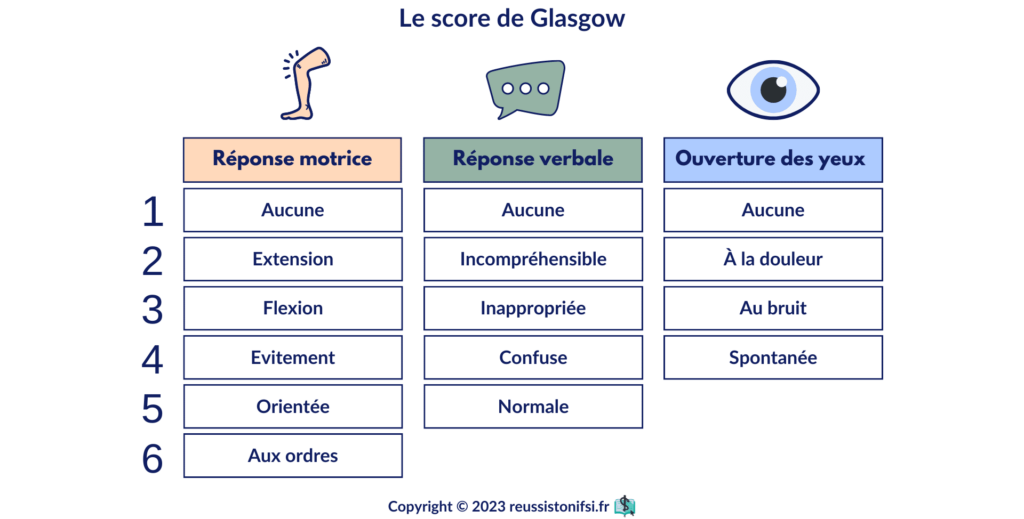
Le score de Glasgow est un outil clinique utilisé pour évaluer l’état de conscience d’un patient.19 Il se base sur trois critères : l’ouverture des yeux, la réponse verbale et la réponse motrice du patient. Les scores plus élevés correspondent à des niveaux de conscience plus élevés. Les critères sont notés comme suit :
- Ouverture des yeux : sur une échelle de 4 points.
- Réponse verbale : sur une échelle de 5 points.
- Réponse motrice : sur une échelle de 6 points.
Pour illustrer ce point, prenons l’exemple d’un patient ayant subi un traumatisme crânien :
- Si le score de Glasgow est supérieur à 12, le traumatisme crânien est considéré comme léger.
- Si le score est compris entre 9 et 12 inclus, le traumatisme crânien est considéré comme modéré.
- Si le score de Glasgow est inférieur ou égal à 8, le traumatisme crânien est considéré comme sévère.
Ces classifications permettent aux professionnels de santé d’évaluer rapidement la gravité d’un traumatisme crânien et de déterminer le niveau de soins nécessaire.
Rôle infirmier face à une variation du score de Glasgow
En cas de variation du score de Glasgow, l’infirmier(e) doit suivre les étapes suivantes :
- Identification des signes de gravité généraux : signaler toute paralysie, perte de la parole, impotence fonctionnelle, tout vomissement, toutes céphalées, ou trouble brutal du comportement, qui pourraient être associés à une altération de l’état neurologique.11
- Respect du protocole de l’établissement : se conformer au protocole de surveillance du score de Glasgow mis en place par l’établissement de santé.11
- Enquête sur les antécédents médicaux : rechercher tout antécédent neuro-chirurgical, ainsi que la prise de médicaments (en particulier d’anticoagulants). Consulter également les derniers résultats de prélèvements sanguins pour avoir une vue d’ensemble de l’état de santé du patient.11
Monitorage cardiaque et surveillance des paramètres vitaux
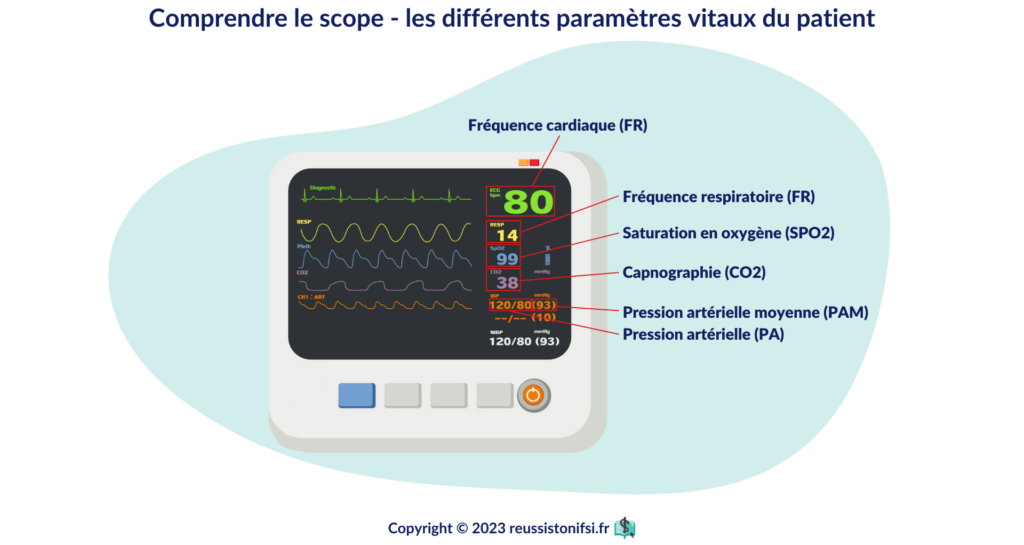
La surveillance cardiaque et le suivi des paramètres vitaux sont des processus essentiels dans les soins aux patients. Le monitorage consiste en une observation continue des paramètres vitaux d’un patient, tels que le pouls, la respiration, la pression artérielle et la saturation en oxygène. Cette surveillance permet de détecter toute anomalie ou variation dans les paramètres vitaux, qui pourrait signaler une condition pathologique. Dans les services de soins intensifs ou d’urgence, par exemple, les patients sont constamment monitorés.
Les infirmier(e)s doivent rester vigilants et surveiller tout changement ou toute irrégularité dans les paramètres vitaux d’un patient. En cas de modification, ils doivent recueillir l’ensemble des signes/symptômes et les informations du dossier du patient, puis alerter le médecin pour que des mesures appropriées soient prises.
Normes spécifiques à la pédiatrie
La prise en compte des normes pédiatriques est essentielle, car les enfants ne sont pas de simples miniatures d’adultes. Leur âge et leur stade de développement doivent être pris en compte lors des soins et de l’administration des traitements. Les enfants ne communiquent pas toujours leurs besoins aussi clairement que les adultes, il est donc crucial d’être observateur et sensible à tous les signaux qu’ils donnent. Un professionnel de santé en pédiatrie doit être attentif au développement physique et mental de l’enfant lorsqu’il lui prodigue des soins, car les besoins varient en fonction de l’âge et de la maturité.
| Âge | NN | 3 mois | 6 mois | 1 an | 2 ans | 3 ans | 5 ans | 7 ans | 10 ans | >14 ans |
| FR/min | 30-60 | 30-60 | 30-60 | 30-60 | 24-40 | 20-40 | 22-34 | 18-30 | 18-30 | 12-16 |
| FC/min | 85-205 | 85-205 | 100-190 | 100-190 | 100-190 | 60-140 | 60-140 | 60-140 | 60-140 | 60-100 |
| TA systolique (mmHg) | 60-94 | 78-103 | 82-105 | 50th percile : 90mmHg + (2x âge en années) | 110-130 | |||||
N.B. : les valeurs spécifiques peuvent varier en fonction des sources et des individus. Il est toujours préférable de consulter les directives cliniques appropriées ou un professionnel de santé pour obtenir les informations les plus précises possible et à jour.
En conclusion, les paramètres vitaux sont des indicateurs clés de la santé et du bien-être du patient. Il est crucial que les infirmier(e)s prennent en compte divers facteurs tels que l’âge, l’état de santé et le mode de vie du patient lorsqu’ils évaluent ses paramètres vitaux.
Si vous voulez connaître la technique de prise des paramètres vitaux, vous pourrez lire ou écouter le cours correspondant de Réussis ton IFSI (unité d’enseignement 4.4 du semestre 2).
Sources
- Legifrance – code de la santé publique « Article R4311-5 » – Modifié par Décret n°2021-980 du 23 juillet 2021 – art. 1
- Legifrance – code de la santé publique « Article R4312-28 » – Modifié par Décret n°2016-1605 du 25 novembre 2016 – art. 1
- Legifrance – code de la santé publique « Article R4312-29 » – Version en vigueur du 08 août 2004 au 28 novembre 2016
- Réussis ton IFSI « Paramètres vitaux » – [Cours appartenant à l’UE 4.4, Semestre 2], 2023
- Centre hospitalier universitaire vaudois « Fréquence cardiaque : mesure » – 26/02/2019
- Centre hospitalier universitaire de Nantes « Les paramètres vitaux et biologiques » – Corinne Quenec – 2016
- Mayo Clinic « Blood pressure chart: What your reading means » – 18/03/2022
- Elsevier Masson « La mesure de la fréquence respiratoire » – Anne Buisson – 12/12/08
- Le manuel MSD « Insuffisance respiratoire » – Bhakti K. Patel – révisé en avril 2022
- Le manuel MSD « Désaturation en oxygène » – Cherisse Berry – 12/2022
- Agence régionale de santé Île-de-France « Conduite à tenir en situation d’urgence » – 12/2015
- Haut Conseil de la santé publique « Fiche technique mesure de la température corporelle » – consulté en mai 2023
- Société Française de Médecine d’Urgence « L’hyperthermie » – 2015
- Assurance maladie en France « L’hypothermie, un refroidissement parfois dangereux » – 14/10/2020
- Mayo clinic « Blood sugar texting: Why, when and how » – 01/02/2022
- Assurance maladie en France « Diabète : hypoglycémie, hyperglycémie et acidocétose » – 17/08/2022
- Société Française de Médecine d’Urgence « Protocoles infirmiers de soins d’urgence » – 06/2015
- Association française d’urologie « Chapitre 08 – Troubles de la miction de l’adulte et du sujet âgé » – consulté en mai 2023
- Société Française de Médecine d’Urgence « Score de Glasgow » – consulté en mai 2023
- Hôpitaux universitaires de Genève « Normes pédiatriques » – L.Gillon – 01/2016